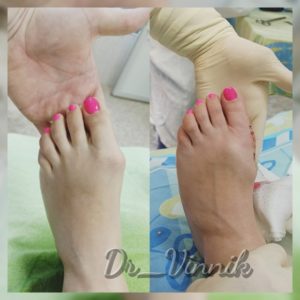
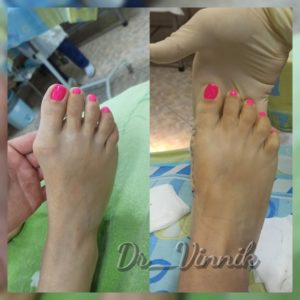
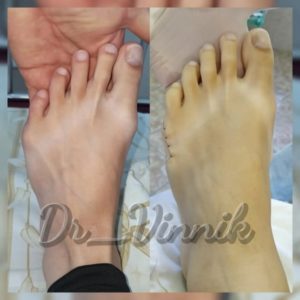
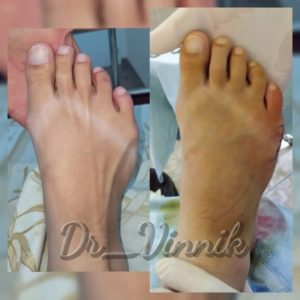
Операции при вальгусной деформации стопы
Вальгусная деформация стопы («Hallux valgus» халюс вальгус) – это комплексное заболевание стопы, которое проявляется поперечным и/или продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением мышечно-связочного баланса стопы.
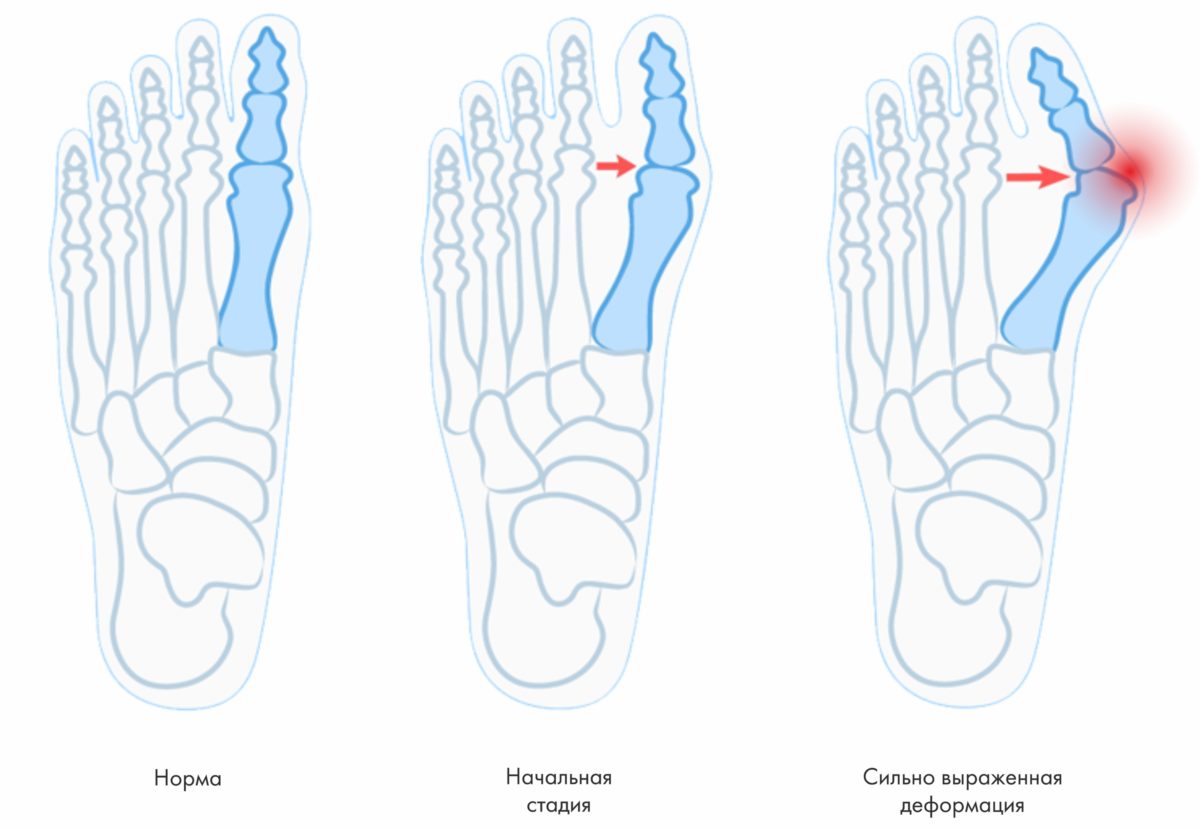
В повседневной жизни люди могут называть это заболевание по-разному: галюкс, халюкс, шишка на большом пальце, искривление первого пальца и т. д. Несмотря на различные наименования, суть остается неизменной: первый палец отклоняется в сторону второго, что приводит к деформации в плюснефаланговом суставе (так называемая "шишка"). Это состояние вызывает значительный дискомфорт при ношении обуви, часто приводит к натираниям и воспалениям. Кроме того, помимо изменения внешнего вида стопы, возникают сильные боли при ходьбе.
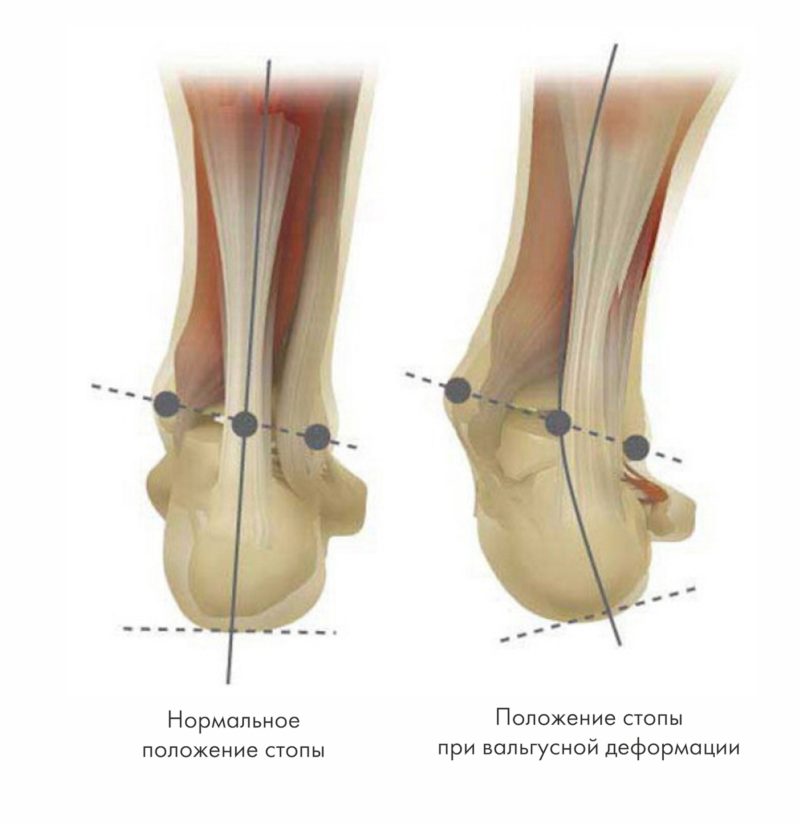
Заболевание сопровождается уплощением стоп (прежде всего в переднем отделе стопы) и их «заваливанием» на внутреннюю часть.
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация стопы переднего отдела, сопровождающаяся вальгусным (наружным) отклонением 1-го пальца.
В 98% случаев данная патология наблюдается у женщин.
Из-за неправильной нагрузки на стопы, неправильно работают мышцы, сухожилия и связки, это приводят к тому, что кости стопы начинают сдвигаться и фиксируются в таком положении. В итоге получается порочное положение костей стопы с формированием искривления большого пальца. Когда заболевание прогрессирует, большой палец ноги своим давлением деформирует соседние пальцы, они могут сдвигаться наружу или накладываться на большой палец ноги, внешне это выглядит как «скрещенные пальцы».
СИМПТОМЫ ВАЛЬГУСНОЙ ДЕФОРМАЦИИ СТОПЫ
На начальных стадиях появляется утомляемость стоп во время ходьбы, «натоптыши» и «омозолелость» с внутренней стороны первого плюснефалангового сустава. Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
Боль усиливается, прежняя обувь становится узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале пациентов обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
ПРИЧИНЫ, ПРИВОДЯЩИЕ К ИСКРИВЛЕНИЮ СТОПЫ,
но они редко встречаются изолированно:
· Плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное.
· Остеопороз: низкое содержание кальция в костях приводит к потере их жёсткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность.
· Избыточная масса тела: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются.
· Генетическая предрасположенность: повышенная растяжимость (эластичность) связок и сухожилий, гиперэластичность стопы может быть врожденной. При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается.
· Ходьба в неправильной обуви: при использовании обуви на высоком каблуке, с узким мыском (модельная женская обувь), обуви на плоской и тонкой подошве – способствуют тому, что нагрузка распределяется на стопу неправильно. Почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца.
· Эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок.
· Различные заболевания: неврологические заболевания, приводящие к дисфункции мышц. Системные заболевания соединительной ткани (ревматоидный, подагрический артрит).
· Травмы стопы и их последствия: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
ЛЕЧЕНИЕ
На начальных стадиях, когда «шишка» минимальных размеров и не болит, а подбор и использование обуви не затруднен – можно попробовать лечение с помощью лечебной гимнастики, массажей, плавания, индивидуальных ортопедических стелек, использование удобной функциональной обуви с высотой каблука 3-4 см и толстой амортизируемой подошвой.
Если деформация увеличивается и доставляет боли, консервативное лечение уже не поможет, необходима операция и чем раньше её провести, тем эффективнее будет результат, а реабилитация легче. Методики операций на современном уровне развития медицины позволяют добиться отличных, стойких результатов, практически без рецидивов деформации, избавиться от боли и в последующем возможность легко носить повседневную обувь.
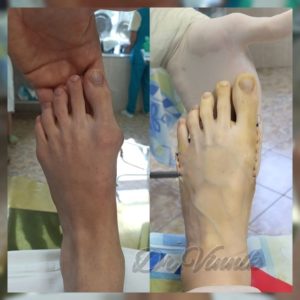
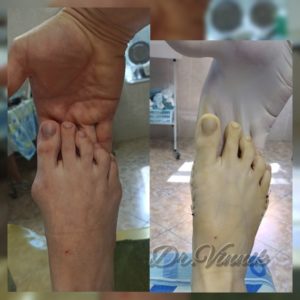
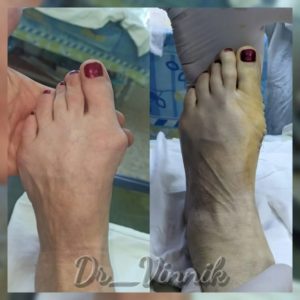
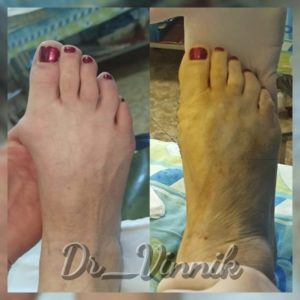
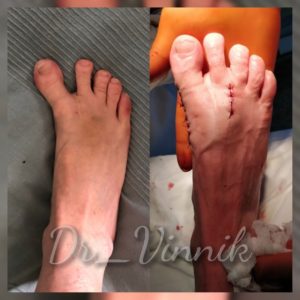
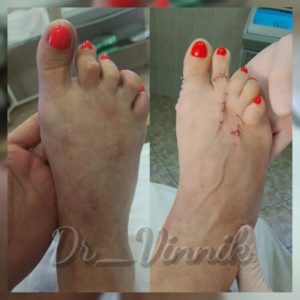
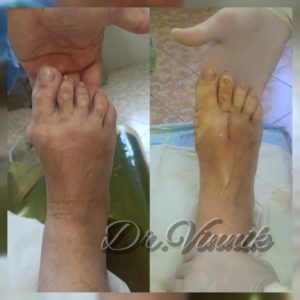
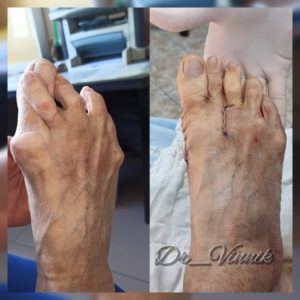
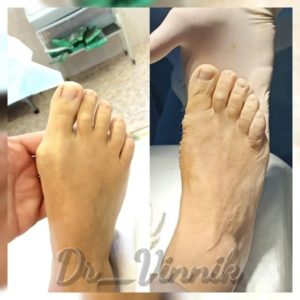
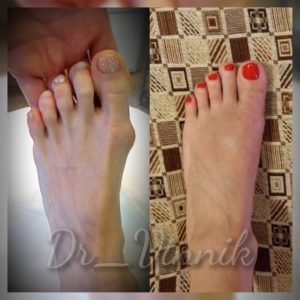
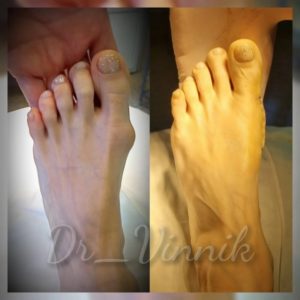
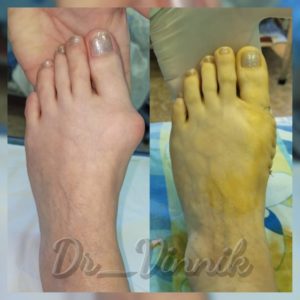
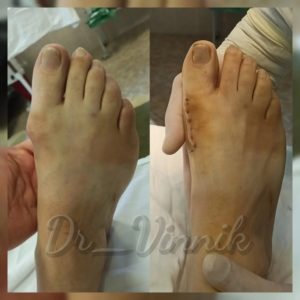
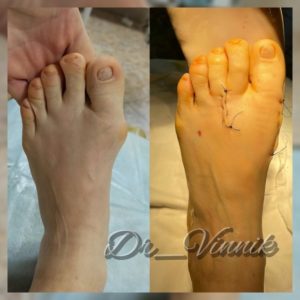
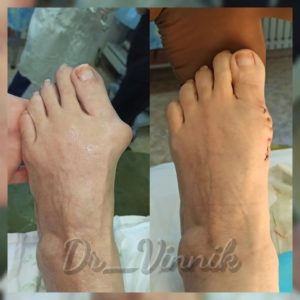
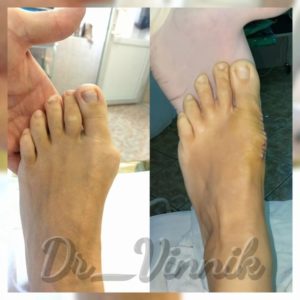
В нашей клинике врачи травматологи-ортопеды применяют современные методы хирургического лечения деформации переднего отдела стопы. Эти методы включают специальные техники остеотомии, при которых проводятся точные точечные распилы костей стопы. Затем фрагменты костей аккуратно корректируются и фиксируются специальными микровинтами. Через 4-6 недель после операции, фрагменты костей успешно срастаются, восстанавливая правильную анатомию стопы и предотвращая повторное образование шишки. Кроме того, благодаря этим методам, послеоперационный рубец остается практически незаметным.
Основные показания к хирургическому лечению при вальгусной деформации стопы:
· Выраженная боль, которая ограничивает повседневную активность
· Воспалительные процессы, хронический отек в области сустава первого пальца, которые не ликвидируются приемом лекарственных препаратов
· Невозможность носить привычную обувь
· Ограничения движений первого пальца – невозможность его согнуть, выпрямить
Показания определяет доктор индивидуально для каждого пациента. Обычно хирургические методы применяются тогда, когда консервативные (обычные методы, без операции) становятся не эффективными.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Хирургическое вмешательство на косточке заключается в её удалении на ранних стадиях или коррекции угла между плюсневыми костями на более запущенных. Это позволяет вернуть палец в нормальное положение, исправить поперечное плоскостопие и вернуть стопе её полную функцию.
В каждом конкретном случае операционный план может варьировать в зависимости от степени деформации и сопутствующих изменений в других пальцах стопы. Операция по удалению косточки на ранних стадиях может проводиться как под местной, так и под общей анестезией.
Глобально все операции делятся на малоинвазивные и открытые. Малоинвазивные проводятся через небольшие разрезы на коже. В большинстве случаев даже нет необходимости накладывать швы. Восстановление проходит быстро и легко.
К открытым оперативным вмешательствам относятся три категории:
1. Манипуляции с мягкими тканями
Пример — операция Мак-Брайда. Рассекаются мышцы и связки стопы. Кости не затрагиваются. Вмешательство эффективно при небольших деформациях, может быть выполнено в случае противопоказаний со стороны костно-суставной системы.
2. Остеотомия
Осуществляется искусственный перелом плюсневой кости. Место перелома подбирает доктор. За счёт этого исправляется положение плюсны.
3. Артродез
Операция используется в запущенных стадиях вальгусной деформации, когда нужно вернуть физиологичную форму суставу.
Врач, из всех доступных ему методов оперативного вмешательства, подбирает тот, который лучше всего решает проблемы конкретного пациента.
Самым распространённым хирургическим методом коррекции вальгусной деформации является дистальная остеотомия. Операция проходит в несколько этапов:
Первый этап. Экзостоэкзотомия или удаление «косточки». В незапущенных случаях этот этап может быть единственным. Через небольшой разрез кожи или даже без разреза, эндоскопически, удаляются сам экзостоз (косточка) и воспалённая суставная сумка.
Второй этап. Дистанционная остеотомия. С помощью искусственного перелома выравнивается положение первой плюсневой кости. Место надлома скрепляется титановыми винтами. Они убираются спустя месяц, после того как кость полностью срастётся.
Третий этап. Рассечение мышцы, отвечающей за отведение большого пальца.
Четвёртый, заключительный этап. Закрепление большого пальца в физиологичном положении.
ПРОТИВОПОКАЗАНИЯ К ОПЕРАТИВНОМУ ЛЕЧЕНИЮ
Оперативное вмешательство очень эффективно, но имеется ряд противопоказаний, когда его выполнение невозможно:
· Облитерирующий атеросклероз и другие тяжёлые заболевания периферических сосудов
· Диабетическая стопа (декомпенсированный сахарный диабет)
· Заболевания органов кроветворения, нарушение свёртываемости крови
· Нарушения иннервации и кровоснабжения стопы любого происхождения
· Гнойные инфекции.
РЕАБИЛИТАЦИЯ

В нашей клинике мы не только используем передовые методы хирургического лечения вальгусной деформации стопы, но и применяем современные протоколы реабилитации после операции. Это означает, что уже на следующий день после операции пациенты могут передвигаться в специальных туфлях без костылей и гипса с полной нагрузкой на стопы. Через 4-6 недель при ходьбе используется обычная повседневная обувь, а движения в большом пальце стопы становятся возможными уже с 4-5 суток после операции. Перевязки послеоперационных ран выполняются один раз в неделю, а пребывание в условиях нашего стационара ограничено сутками, с последующим наблюдением у лечащего врача амбулаторно.
Мы понимаем, что слово «операция» может звучать страшно, но стоит задуматься о том, что в итоге это улучшит качество жизни, избавит от боли и позволит получать радость от обычной ходьбы при использовании обуви, которая нравится.
✅ Записаться на консультацию к врачу можно по телефону 8 800 500 02 03
или через форму обратной связи.
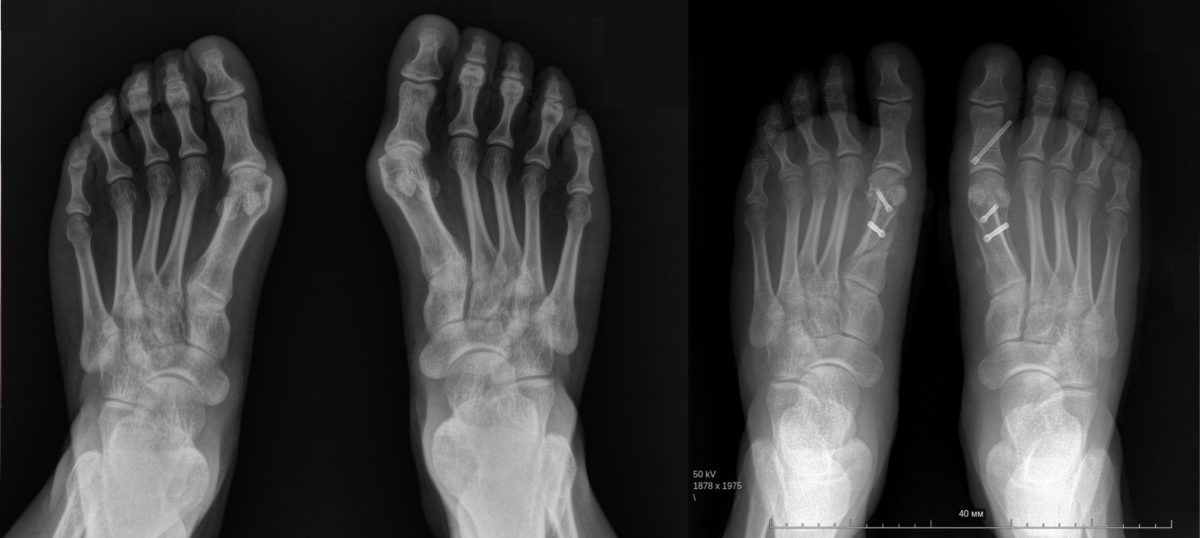
Примеры работ Винника Игоря Юрьевича